L'osteocondrosi non trattata non provoca solo dolore costante alla schiena o al collo, una sensazione di inspirazione incompleta o insufficienza cardiaca. È pericoloso spremere le radici nervose, che può portare a paralisi, ridotta sensibilità, funzione erettile e incontinenza fecale e urinaria. L'osteocondrosi che si sviluppa nel rachide cervicale porta a un deterioramento dell'afflusso di sangue al cervello, che provoca mal di testa, vertigini e un progressivo deterioramento dell'attività mentale. Inoltre, i cambiamenti che si verificano in un segmento della colonna vertebrale si diffondono rapidamente ad altri segmenti e quindi all'intera colonna vertebrale.
Nell'articolo considereremo i tipi e le classificazioni (gradi, stadi) dell'osteocondrosi. Ciò aiuterà una persona con una diagnosi simile a comprendere meglio la propria situazione attuale con lo sviluppo di questa malattia e il possibile trattamento.
Tipi e classificazioni della malattia
L'osteocondrosi è una violazione della nutrizione, la rimozione delle cellule morte e dei loro prodotti metabolici (le cosiddette "scorie") nel disco intervertebrale (uno speciale strato ammortizzante) tra le vertebre, così come nelle parti vertebrali corpi accanto ad esso dal basso e dall'alto.
Cos'è l'osteocondrosi?
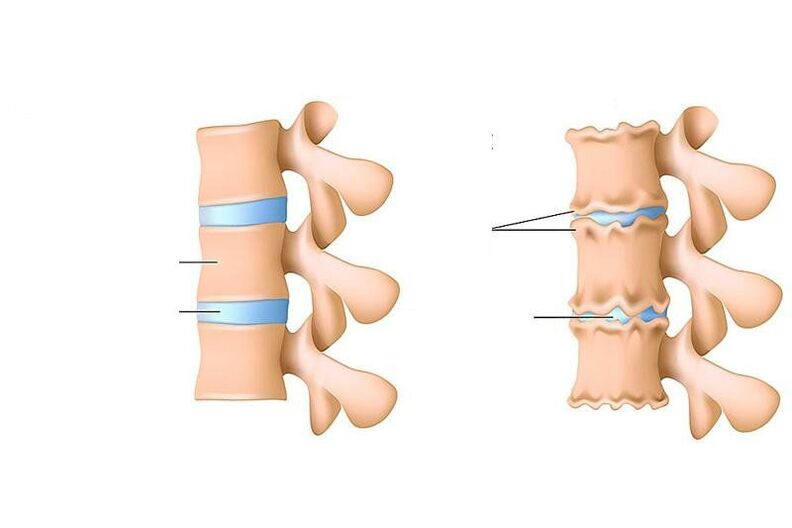
Negli adulti, la diagnosi di "osteocondrosi" è intesa solo come lo sviluppo di processi distrofici (associati alla malnutrizione) nella cartilagine della colonna vertebrale. Se negli adulti si verificano processi simili all'osteocondrosi (assottigliamento del tessuto cartilagineo che riveste l'una e l'altra ossa dell'articolazione, successivi cambiamenti nelle ossa stesse) si verificano in una delle articolazioni (ad esempio nell'articolazione del ginocchio), si parla di deformazione osteoartrite.
Nell'adolescenza (dagli 11 ai 18 anni) il termine "osteocondrosi" viene applicato non solo alla colonna vertebrale. Questo processo è chiamato osteocondrosi giovanile (giovanile). Quando si sviluppa nella colonna vertebrale, si chiama malattia di Scheuermann. Ma può avere anche altre localizzazioni (vedi la sezione dedicata per maggiori dettagli).
La classificazione dell'osteocondrosi tiene conto di:
- in quale reparto si è sviluppata la malnutrizione (classificazione per localizzazione);
- quanto è influenzato il disco intervertebrale (classificazione dell'osteocondrosi per periodi);
- se l'infiammazione è acuta o risolutiva (classificazione domestica della stadiazione).
Anche gli adulti hanno il loro tipo di osteocondrosi. Questa è la malattia di Kienböck negli adulti (osteocondrosi dell'osso lunato, situato tra le ossa del polso).
La diagnosi può anche indicare che l'osteocondrosi è post-traumatica. Ciò significa che l'inizio della violazione della struttura del disco intervertebrale, le placche ialine situate tra il corpo vertebrale e il disco intervertebrale, nonché il corpo vertebrale stesso, sono state causate da un trauma. La lesione può essere immediata e grave (es. da un forte colpo alla colonna vertebrale), ma l'osteocondrosi post-traumatica può svilupparsi anche a seguito di una lesione permanente con forza non molto grande (es. ribaltamento costante con peso nei caricatori). o atleti che eseguono inclinazioni e rilanci con bilanciere senza la supervisione di un allenatore esperto).
Osteocondrite della colonna vertebrale
L'osteocondrosi spinale è divisa in diversi tipi. Quella:
- Osteocondrosi della regione cervicale.
- Osteocondrosi della regione toracica.
- Osteocondrosi lombare.
- Osteocondrosi della regione sacrale.
Molto spesso, l'osteocondrosi lombare e sacrale è considerata un'unica malattia: l'osteocondrosi della colonna lombosacrale. Ciò è dovuto alle caratteristiche strutturali di queste sezioni della schiena (ne considereremo nelle sezioni pertinenti).
In alcuni casi, l'osteocondrosi del coccige può svilupparsi quando è interessata la cartilagine articolare tra l'osso sacro (negli adulti sono 5 vertebre fuse) e il coccige (composto da 3-5 vertebre). Questa malattia è più comune nelle donne dopo il parto spontaneo (soprattutto se la madre ha il bacino stretto o il peso del feto è superiore a 4 kg), ma può svilupparsi con lesioni, operazioni e malformazioni di questa colonna vertebrale. A causa delle caratteristiche strutturali dell'articolazione sacrococcigea (l'assenza di un nucleo polposo al suo interno - un'area centrale di assorbimento degli urti che esiste tra le vertebre delle regioni cervicale, toracica e lombare), è più corretto chiamare danno alla cartilagine articolare esso osteoartrite dell'articolazione sacra rispetto all'osteocondrosi.
L'osteocondrosi può svilupparsi anche in più di una parte della colonna vertebrale. Se un tale processo si sviluppa in più di due anni, viene chiamato diffuso.
I sintomi di ogni tipo di malattia sono descritti nell'articolo "Sintomi e segni di osteocondrosi".
Un'altra cosa sulla terminologia. Gli scienziati (4) ritengono che la frase "osteocondrosi intervertebrale" sia inaccettabile. Come risultato di questo processo, inizialmente vengono colpiti sia i corpi vertebrali (questo è indicato nel prefisso "osteo-"), sia la cartilagine articolare - le placche terminali dei corpi vertebrali ("-condrosi"). Ciò significa che non solo i dischi intervertebrali soffrono, ma anche le strutture che li circondano. Pertanto, è corretto dire "osteocondrosi della colonna vertebrale", e non altrimenti.
Osteocondrosi del rachide cervicale
La regione cervicale è caratterizzata dalle seguenti caratteristiche:
- Questa è l'unica parte della colonna vertebrale dove il disco intervertebrale non è presente ovunque tra le vertebre: è assente tra la 1a vertebra e l'occipite, e tra la 1a e la 2a vertebra cervicale;
- Le parti laterali delle vertebre sottostanti ricoprono dai lati le vertebre sovrastanti: si scopre che queste ultime sembrano sedere a "sella";
- I bordi delle vertebre cervicali sono allungati e assomigliano un po' ad un uncino verso l'alto, motivo per cui sono chiamati "uncinati". Un tale "gancio" e una sezione della vertebra sovrastante non solo si toccano: tra di loro c'è la stessa articolazione degli arti: dall'alto le superfici articolari sono ricoperte da cartilagine articolare e la capsula articolare avvolge l'articolazione. queste articolazioni puoi eseguire movimenti aggiuntivi inerenti solo a questo dipartimento di movimenti - inclinazione e rotazione. Ma "portano" ulteriori problemi - l'artrosi (assottigliamento della cartilagine articolare) può svilupparsi in esse. E qui si formano gli osteofiti. Questo è pericoloso: nervo le fibre oi vasi sanguigni che in questi Dipartimenti scorrono, possono essere schiacciati dagli osteofiti.
Con lo sviluppo dell'osteocondrosi nella regione cervicale, quando i dischi intervertebrali si assottigliano e le vertebre stesse sembrano cedere, la nutrizione e l'articolazione tra il "gancio" della vertebra sottostante e il corpo della vertebra sopra vengono interrotti. In questo caso, osteoartrite di questa articolazione a una complicazione dell'osteocondrosi.
Tutti i tipi di movimenti sono possibili nel segmento cervicale:
- estensione e flessione;
- curve laterali;
- giri,
mentre il volume di questi movimenti è abbastanza grande. Questo è un pericolo in termini di sviluppo dell'osteocondrosi, che è caratteristica solo della regione cervicale.
La mobilità maggiore si osserva nell'articolazione tra la 4a e la 5a e la 5a e 6a vertebra cervicale (10, 11). L'osteocondrosi non interessa le superfici articolari tra la 1a vertebra e l'occipite, così come la cartilagine articolare tra la 1a e la 2a vertebra.
Le strutture più importanti nella zona cervicale sono:
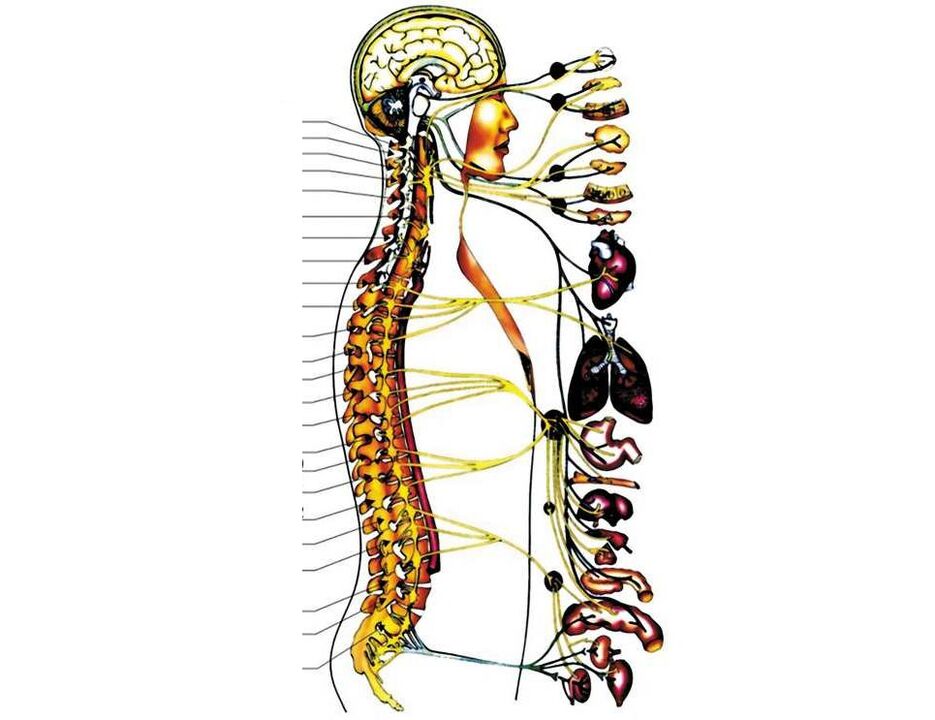
- sulle superfici laterali di tutte le vertebre cervicali, nei loro processi trasversali, ci sono aperture per l'arteria vertebrale, che qui porta il sangue al cervello;
- all'interno della prima vertebra cervicale (differisce molto dalle vertebre cervicali "normali") vi è un passaggio dal tronco cerebrale al midollo spinale;
- Al di sotto di 1 vertebra cervicale, le prime radici cervicali dei nervi spinali iniziano ad emergere dal midollo spinale. Inoltre, tra le due vertebre (superiore e inferiore) esce una coppia di nervi spinali (tra 1 e 2 vertebre esce 1 coppia di nervi, tra 2 e 3 - la seconda e così via). I primi tre vanno alla gola e ai suoi organi (tiroide, faringe, laringe, trachea), in parte agli occhi e alle orecchie. La quarta coppia di nervi spinali va al muscolo respiratorio principale: il diaframma, dalla quinta alla settima coppia innervano (forniscono segnali nervosi) alle mani.
Con l'osteocondrosi e la sua fase successiva - un'ernia del disco, qualsiasi di queste strutture può essere danneggiata. Queste sono condizioni molto pericolose per la vita. Ma il più delle volte l'osteocondrosi si sviluppa nelle regioni cervicali inferiori, ferendo 5, 6 o 7 radici dei nervi spinali, a causa delle quali la sensibilità (tattile, temperatura, vibrazione) e la mobilità di una delle mani sono disturbate e appare il dolore in esso (con il lato in cui il forame intervertebrale si è ristretto).
Osteocondrosi della regione toracica
Questa forma di osteocondrosi è piuttosto rara. Ciò è dovuto alla scarsa mobilità nella zona del torace.
Ciascuna delle vertebre toraciche non è solo collegata alle vertebre (superiore e inferiore), ma anche alle costole (ogni vertebra è collegata a un paio di costole). Ciò garantisce la stabilità della regione toracica e limita la mobilità della colonna vertebrale.
Le aperture attraverso le quali escono i nervi spinali sono più piccole che in altri dipartimenti. Già il canale in cui scorre il midollo spinale. Pertanto, il suo restringimento ancora maggiore con la crescita degli osteofiti (le "spine" ossee delle vertebre) può portare a una violazione dell'afflusso di sangue al midollo spinale (ictus del midollo spinale).
Un gran numero di nervi del sistema nervoso autonomo passa come parte delle radici pettorali dei nervi spinali (ce ne sono 12, come le vertebre). Quindi, se le fibre nervose nella regione del torace sono ferite, oltre a interrompere il funzionamento degli organi a cui conducono:
- dalla radice tra l'ultima vertebra cervicale e la prima vertebra toracica, parte delle fibre nervose va all'occhio (pupilla, muscoli circolari dell'occhio);
- dai primi due segmenti - alle mani;
- dal secondo e dai restanti dieci - agli organi della cavità toracica (cuore, polmoni, grandi vasi), agli organi della cavità addominale (fegato, stomaco) e allo spazio retroperitoneale (pancreas, reni) (1),
Ci sono anche sintomi di un disturbo del sistema nervoso autonomo: aritmie, stati di ansia o paura di arresto cardiaco, sudorazione, sensazione di calore (cosiddette "vampate di calore"), pallore, respiro accelerato.
Inoltre, il quarto segmento del midollo spinale, situato a livello della 2a vertebra toracica, è un'area critica di afflusso di sangue a questo organo. Con una riduzione del diametro del canale spinale, un ictus (morte di una parte del midollo spinale) si sviluppa qui più rapidamente rispetto a una lesione al midollo spinale in altri punti.
L'osteocondrosi si sviluppa raramente nel disco intervertebrale tra 1 e 2 e tra 2 e 3 vertebre. Più comunemente, si verifica nelle 6-7 vertebre toraciche dove c'è la massima curvatura all'indietro della colonna vertebrale (cifosi).
Osteocondrosi della colonna lombare
L'osteocondrosi della colonna lombare si verifica in circa il 50% dei casi. Ciò è dovuto al carico elevato su questa parte della colonna vertebrale (deve sostenere il peso del corpo), che è esacerbato da squat (lavoro muscolare più cambio del baricentro del corpo), sollevamento pesi, alcuni movimenti scorretti (es. giocare a calcio quando si deve prendere la palla, durante il lavoro muscolare, quando si sposta il baricentro non al centro ma al bordo dell'articolazione tra due vertebre).
Inoltre, la colonna lombare è molto mobile e collega la colonna toracica inattiva e l'osso sacro immobile.
Molto spesso, la lesione del disco intervertebrale, da cui inizia l'osteocondrosi, corrisponde allo spazio tra la 4a e la 5a vertebra (qui si osserva il picco della lordosi lombare - il rigonfiamento della colonna vertebrale), meno spesso - tra la 5a vertebra lombare e 1 vertebra sacrale. Questi segmenti sono i più congestionati. I dischi intervertebrali tra la 1a e la 2a e la 2a e la 3a vertebra sono colpiti meno frequentemente perché possono muoversi facilmente.
Osteocondrosi dell'osso sacro
L'osteocondrosi isolata della regione sacrale si sviluppa raramente. Questo perché qui le vertebre si sono fuse e l'intero carico deve essere immediatamente distribuito all'intero reparto. L'osteocondrosi nell'osso sacro si sviluppa quando la regione lombare ha sofferto (a causa di osteocondrosi, lesioni o altre malattie) e le cinque vertebre fuse devono sopportare l'aumento del carico.
In assenza di anomalie spinali, l'osso sacro dovrebbe essere ad un angolo di 30 gradi rispetto all'asse verticale del corpo per mantenere l'equilibrio con le ossa pelviche inclinate. Tuttavia, se la prima vertebra sacrale sporge leggermente più del necessario (a causa di un'anomalia o lesione congenita), ciò limiterà lo spazio per le radici dei nervi spinali che escono dal 1 segmento sacrale, così come i vasi. Quando questo è combinato con la sacralizzazione (crescita dell'ultima vertebra lombare al primo sacro), anche i siti per le radici del 2o segmento sacrale si restringono. Quindi l'osteocondrosi risultante (in particolare gli osteofiti posteriori) e le sue complicanze (ernia intervertebrale) diventano rapidamente evidenti con una sindrome del dolore localizzata nel perineo e nell'interno delle cosce.
Va notato che la sacralizzazione della colonna vertebrale non si verifica immediatamente dopo la nascita. La fusione dell'ultima vertebra lombare con l'osso sacro inizia all'età di 13-14 anni e termina all'età di 23-25 anni. Ci sono situazioni in cui la prima vertebra sacrale rimane staccata per tutta la vita, svolgendo la funzione della sesta vertebra lombare. Tali anomalie qui creano ulteriori condizioni per lo sviluppo dell'osteocondrosi e sono anche spesso associate alla non occlusione (completa o parziale) del canale sacrale, un tubo curvo in cui i nervi sacrali escono dalla colonna vertebrale attraverso i forami sacrali.
Osteocondrosi del rachide cervicale e toracico
L'osteocondrosi della colonna cervicale e toracica si verifica quando una persona non presta attenzione al processo distrofico sviluppato nei dischi intervertebrali tra le vertebre cervicali inferiori. Di conseguenza, i "cerchi sull'acqua" iniziano a deviare da una tale "pietra": la colonna vertebrale (toracica) sottostante inizia a essere coinvolta nel processo.
Meno spesso, la situazione si sviluppa quando i segmenti delle regioni cervicale e toracica, situati distanti l'uno dall'altro, subiscono cambiamenti nel disco intervertebrale e nelle vertebre che lo circondano.
Osteocondrosi delle ossa lombari e sacrali
L'intero sacro e l'ultima vertebra lombare sono la base dell'intera colonna vertebrale: le danno supporto e subiscono il massimo carico. Se su di esso cadono carichi aggiuntivi, soprattutto se si sviluppano prerequisiti genetici e ormonali, o se una persona sperimenta costantemente una mancanza di microvibrazione, si sviluppa l'osteocondrosi della regione lombosacrale (leggi di più qui: "Cause di osteocondrosi").
Di norma, i dischi intervertebrali tra le vertebre lombari soffrono prima, quindi (secondo il meccanismo descritto nella sezione precedente) l'osso sacro è coinvolto nel processo. Inoltre, l'osteocondrosi lombosacrale è spesso chiamata una condizione in cui l'articolazione tra l'ultima vertebra lombare e l'osso sacro subisce cambiamenti distrofici.
Diffuso o polisegmentale
La malattia si sviluppa nel 12% dei casi di osteocondrosi. Questo è il tipo più grave di malattia quando si verificano processi distrofici in diversi segmenti della colonna vertebrale (un segmento è costituito da due vertebre, superiore e inferiore, che circondano il disco colpito). Possono essere interessati sia i segmenti di un reparto (ad esempio, l'osteocondrosi del disco intervertebrale tra la 4a e la 5a e la 6a e la 7a vertebra cervicale) sia i segmenti non correlati di diversi dipartimenti. Ad esempio, possono svilupparsi osteocondrosi del disco tra 4-5 vertebre cervicali (C4-C5) e del disco tra 4 e 5 vertebre lombari (L4-L5).
Dopotutto, con l'osteocondrosi polisegmentale, non succede che si sviluppi un'esacerbazione in tutti i reparti contemporaneamente. Molto spesso, un'esacerbazione si sviluppa in un dipartimento, poi in un altro. Ciò ha portato all'emergere di una diagnosi "familiare" come l'osteocondrosi migratoria. La medicina ufficiale non lo riconosce e accusa una persona che ha fatto una tale "diagnosi" di ulteriori studi per capire la causa dei suoi sintomi.
fasi (periodi)
La letteratura moderna descrive l'osteocondrosi spinale come un processo cronico soggetto a recidiva. Si sviluppa in giovane età (principalmente a causa di lesioni o movimenti scorretti, sollevamento pesi), progredisce a velocità diverse, può rallentare (si verifica la remissione dell'osteocondrosi) o progredire continuamente. Nelle persone anziane, invece, si osserva un decorso più lento della malattia.
A seconda di come cambiano le strutture del disco intervertebrale, i neurologi distinguono diverse fasi (periodi):
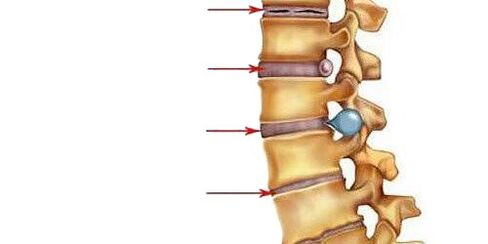
- ho il cicloQui la quantità di acqua nella composizione del nucleo polposo - il centro ammortizzante del disco intervertebrale - diminuisce e nel suo anello fibroso compaiono crepe. Il nucleo polposo è deformato e spostato all'indietro (verso il legamento longitudinale posteriore che corre lungo la superficie posteriore dei corpi vertebrali). Un tale movimento intradiscale del nucleo polposo provoca irritazione dei nervi passanti (nella regione cervicale - senovertebrale). Questo si manifesta con un leggero dolore al collo o nella parte corrispondente della schiena, rigidità nei movimenti, adozione di una postura speciale in cui si ha un po' di sollievo dal dolore. Se l'osteocondrosi si sviluppa nella regione lombare, la lordosi lombare viene appianata.
- II periodocaratterizzato dalla formazione di sublussazioni, mobilità patologica nel segmento interessato della colonna vertebrale. Questo perché il tessuto cartilagineo del disco (annulus fibrosus) che si trova attorno al nucleo polposo inizia gradualmente ad asciugarsi - l'altezza del disco diminuisce. Dove l'anello fibroso è più stratificato, il nucleo polposo si precipita e aiuta a svuotarlo ulteriormente (di solito questo è verso il legamento longitudinale posteriore più debole). Questo periodo di osteocondrosi si manifesta con dolore a livello del segmento interessato, i muscoli sopra e sotto il segmento sono costantemente tesi, cercando di trattenere le vertebre per non danneggiare il midollo spinale.
- III. periodocaratterizzato da una rottura completa dell'anello fibroso in modo che il nucleo polposo si muova al suo interno e sporga tra le vertebre (si verifica un'ernia intervertebrale). Il nucleo polposo può anche sporgere nel lume del canale spinale (ernia del disco). La cartilagine che ricopre le vertebre si assottiglia mentre lo strato tra di loro si restringe. I sintomi dello stadio dipendono dalla direzione in cui si sposta il disco intervertebrale: se si avverte dolore nella direzione dell'apertura attraverso la quale esce la radice spinale, diffondendosi lungo le fibre nervose (cioè i segmenti cervicali inferiori o toracici superiori, si avvertono nel braccio, e se nella colonna lombare - quindi nella gamba), soffre la sensibilità degli organi innervati; Se nella direzione del canale spinale lungo la linea mediana, il mal di schiena diventa costante, la mobilità e la sensibilità degli arti sono disturbate, la funzione degli organi interni innervati dal segmento colpito soffre quando il nucleo polposo penetra nella vertebra situata sopra o sotto, diventa c'è un decorso asintomatico della malattia;
- IV periodo.Il tessuto dei dischi intervertebrali interessati viene sostituito da tessuto cicatriziale, che limita o perde la mobilità in questo segmento della colonna vertebrale. Nei segmenti adiacenti, le vertebre sono costrette a spostarsi, tra i loro processi si sviluppano infiammazione e artrosi. Gli osteofiti iniziano ad apparire dalle ossa: escrescenze ossee. Il legamento longitudinale può ossificarsi. I bordi delle vertebre deformati dagli osteofiti e i legamenti ossificati adiacenti formano una specie di morsetto osseo. Questa è la spondiloartrite.
Quando i muscoli sono coinvolti nel processo e cercano di stabilizzare la colonna vertebrale, si verifica uno spasmo in essi, i vasi locali vengono schiacciati. Per questo motivo, si sviluppa edema, comprimendo le radici nervose. c'è doloreQuella -piccanteperiodo di malattia. Se inizi il trattamento durante questo periodo, limita l'attività motoria nell'area danneggiata, quindi usa antidolorifici (sono anche farmaci antinfiammatori).attaccoL'osteocondrosi scompare in 5-7 giorni. subacuto o2 periodoMalattie.
Il periodo subacuto dura circa 12-14 giorni. Se in questa fase non diventi ipotermico, non sollevi pesi, non fai movimenti improvvisi, l'osteocondrosi andrà in remissione.
aggravamentoL'osteocondrosi si sviluppa raramente "da sola" se si ha cura di colmare la carenza di microvibrazioni nel corpo (questo si ottiene con l'aiuto di un'elevata attività motoria e/o metodi di fonazione) e si mantiene un adeguato apporto di sangue alla zona interessata.
L'esacerbazione dell'osteocondrosi può causare:
- ipotermia;
- sollevamento pesi;
- forte stress;
- movimenti bruschi;
- massaggio eseguito in modo non professionale;
- consumo di alcool;
- freddo;
- una forte alternanza di caldo e freddo (ad esempio immersione in acqua fredda dopo un bagno o una sauna);
- curve frequenti;
- lunga permanenza in posizione flessa.
gradi di osteocondrosi
Nel suo sviluppo, l'osteocondrosi passa attraverso determinate fasi. Sono chiamati diplomi e, a seconda del grado, il medico pianifica il trattamento.
Per capire in che modo la malattia influisce sul lavoro, sul self-service e sull'adeguatezza di una persona, i neurologi nativi distinguono 5 gradi di osteocondrosi:
Livello |
Gravità del dolore e altri sintomi |
Violazione della capacità lavorativa e della capacità lavorativa |
|---|---|---|
1 grado |
Al primo grado, il dolore è insignificante, si manifesta con lo sforzo e scompare a riposo. Possono essere identificati solo i punti dolenti. |
Salvato quando lavori |
2 gradi |
Il dolore non è forte, si manifesta a riposo, si intensifica con l'attività fisica, ma se si prende una posizione comoda o si interrompe il carico, il dolore scompare. Nel secondo grado si nota un cambiamento nella configurazione della colonna vertebrale, si avvertono muscoli tesi. Mobilità limitata della colonna vertebrale |
Quando parliamo di un lavoratore non fisico o fisico leggero, la capacità di lavorare è preservata. Quando una persona lavora sodo, la capacità di lavorare si riduce. Una persona è costretta a fermarsi al lavoro, cerca di evitare lo sforzo fisico |
3 gradi |
Il dolore è più pronunciato ed è aggravato dallo sforzo. Vengono rivelati sintomi neurologici che influenzano la capacità di lavorare. |
Dolore. Solo i lavoratori della conoscenza possono continuare a lavorare. La capacità di svolgere le faccende domestiche è ridotta, ma vengono preservate l'autosufficienza e la capacità di muoversi in modo indipendente |
4 gradi |
Oltre al forte dolore, compaiono anche sintomi neurologici: vertigini, disturbi sensoriali |
Perso per ogni opera. In grado di muoversi all'interno del terreno usando solo le stampelle. Cerca di muoversi solo quando è necessario per soddisfare bisogni fisiologici. |
5 gradi |
Il dolore e altri sintomi sono pronunciati a riposo. La persona è costretta a rimanere a letto. |
Perso per qualsiasi tipo di lavoro. L'uomo ha bisogno di cure. |
Osteocondrosi della colonna vertebrale, in qualunque reparto si formi e in qualunque grado abbia raggiunto, è necessario identificarla e prescrivere un trattamento tempestivo adeguato. Allo stesso tempo, il trattamento dovrebbe essere completo e includere non solo l'assunzione di farmaci per alleviare i sintomi, ma anche altri metodi (principali) di trattamento volti ad eliminare le cause della malattia.


















































